CONDILLOMI ANALI
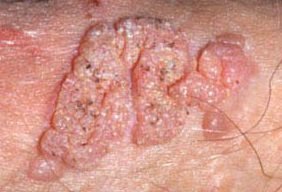 I condilomi anali sono lesioni epiteliali benigne a trasmissione sessuale, causate dall’infezione da Papillomavirus umano (HPV), in particolare dai sierotipi 6 e 11, a basso rischio oncogeno. Possono presentarsi come formazioni esofitiche singole o multiple, di dimensioni variabili, localizzate a livello del canale anale, della cute perianale o estendersi anche ai genitali.
I condilomi anali sono lesioni epiteliali benigne a trasmissione sessuale, causate dall’infezione da Papillomavirus umano (HPV), in particolare dai sierotipi 6 e 11, a basso rischio oncogeno. Possono presentarsi come formazioni esofitiche singole o multiple, di dimensioni variabili, localizzate a livello del canale anale, della cute perianale o estendersi anche ai genitali.
L’infezione si trasmette prevalentemente attraverso il contatto diretto durante rapporti sessuali, inclusi quelli oro-genitali e ano-genitali, ma può anche essere favorita da microtraumi e da condizioni di immunodepressione, che riducono la capacità dell’organismo di contenere la replicazione virale.
Clinicamente, i condilomi possono iniziare in forma asintomatica, per poi evolvere in lesioni rilevate, talvolta fastidiose, pruriginose o associate a secrezione. In alcuni casi, la crescita può diventare significativa, con impatto funzionale e psicologico rilevante per il paziente.
La diagnosi è clinica e si basa sull’osservazione diretta delle lesioni durante l’esplorazione della regione perianale e anale. Nei casi dubbi o in presenza di lesioni atipiche è opportuno eseguire una biopsia escissionale, per escludere una possibile trasformazione displastica o neoplastica, specialmente nei pazienti immunocompromessi o HIV-positivi.
Il trattamento mira alla rimozione completa delle lesioni visibili e può avvalersi di diverse modalità:
escissione chirurgica,
laser CO₂,
elettrocoagulazione,
oppure trattamenti topici con agenti citotossici o immunomodulatori nei casi selezionati.
È fondamentale sottolineare che l’eradicazione clinica delle lesioni non corrisponde necessariamente all’eliminazione del virus, che può persistere in forma latente nei tessuti, con rischio di recidive, anche a distanza di tempo.
Il follow-up periodico è quindi essenziale, così come la valutazione di eventuali partner sessuali, al fine di prevenire la reinfezione e contenere la diffusione dell’HPV. In alcuni casi può essere utile integrare la gestione con vaccinazione anti-HPV, soprattutto nei soggetti a rischio.
 I condilomi anali sono lesioni epiteliali benigne a trasmissione sessuale, causate dall’infezione da Papillomavirus umano (HPV), in particolare dai sierotipi 6 e 11, a basso rischio oncogeno. Possono presentarsi come formazioni esofitiche singole o multiple, di dimensioni variabili, localizzate a livello del canale anale, della cute perianale o estendersi anche ai genitali.
I condilomi anali sono lesioni epiteliali benigne a trasmissione sessuale, causate dall’infezione da Papillomavirus umano (HPV), in particolare dai sierotipi 6 e 11, a basso rischio oncogeno. Possono presentarsi come formazioni esofitiche singole o multiple, di dimensioni variabili, localizzate a livello del canale anale, della cute perianale o estendersi anche ai genitali.
L’infezione si trasmette prevalentemente attraverso il contatto diretto durante rapporti sessuali, inclusi quelli oro-genitali e ano-genitali, ma può anche essere favorita da microtraumi e da condizioni di immunodepressione, che riducono la capacità dell’organismo di contenere la replicazione virale.
Clinicamente, i condilomi possono iniziare in forma asintomatica, per poi evolvere in lesioni rilevate, talvolta fastidiose, pruriginose o associate a secrezione. In alcuni casi, la crescita può diventare significativa, con impatto funzionale e psicologico rilevante per il paziente.
La diagnosi è clinica e si basa sull’osservazione diretta delle lesioni durante l’esplorazione della regione perianale e anale. Nei casi dubbi o in presenza di lesioni atipiche è opportuno eseguire una biopsia escissionale, per escludere una possibile trasformazione displastica o neoplastica, specialmente nei pazienti immunocompromessi o HIV-positivi.
Il trattamento mira alla rimozione completa delle lesioni visibili e può avvalersi di diverse modalità:
escissione chirurgica,
laser CO₂,
elettrocoagulazione,
oppure trattamenti topici con agenti citotossici o immunomodulatori nei casi selezionati.
È fondamentale sottolineare che l’eradicazione clinica delle lesioni non corrisponde necessariamente all’eliminazione del virus, che può persistere in forma latente nei tessuti, con rischio di recidive, anche a distanza di tempo.
Il follow-up periodico è quindi essenziale, così come la valutazione di eventuali partner sessuali, al fine di prevenire la reinfezione e contenere la diffusione dell’HPV. In alcuni casi può essere utile integrare la gestione con vaccinazione anti-HPV, soprattutto nei soggetti a rischio.



